Forum: Reform des Gesundheitssystems
Heilung für die kranken Kassen?
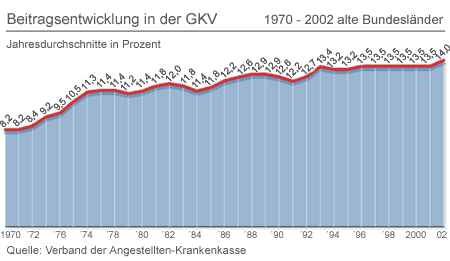
Politiker und Fachleute sind sich einig: Das deutsche Gesundheitssystem benötigt dringend tiefgreifende Strukturveränderungen. Denn trotz aller Korrekturversuche der Politik in den vergangenen Jahren gingen die Kosten immer weiter in die Höhe. So lag im Jahre 1970 der durchschnittliche Beitragssatz in den gesetzlichen Krankenversicherungen noch bei 8,2 Prozent. Bis zum vergangenen Jahr stieg er in den alten Bundesländern auf mehr als 14 Prozent. Gesundheitsministerin Ulla Schmidt hat nun erste Eckpunkte für eine Reform des Systems vorgelegt. Blickpunkt Bundestag hat die vier Parlamentsfraktionen um ihre Stellungnahmen gebeten.
Wer über das Gesundheitssystem in Deutschland spricht, meint fast immer die gesetzliche Krankenversicherung (GKV). Schließlich sind neun von zehn Bundesbürgern und damit mehr als 70 Millionen Menschen in den rund 400 Orts-, Betriebs-, Innungs- und Ersatzkassen versichert. Entstanden ist die gesetzliche Krankenversicherung bereits 1883. Sie war der erste Zweig der Sozialversicherung, deren Aufbau 1881 der damalige Kaiser Wilhelm I. in seiner „Kaiserlichen Botschaft“ angeregt hatte. Die Grundprinzipien haben sich bis heute nicht geändert. Arbeitnehmer und Arbeitgeber zahlen gemeinsam in die Versicherung ein, die im Falle der Krankheit die Kosten für die Behandlung und die Medikamente übernimmt und nach dem Ende der Lohnfortzahlung durch den Arbeitgeber Krankengeld zahlt.
Bestimmendes Merkmal ist dabei das Solidarprinzip: Der eingezahlte Beitrag richtet sich nicht nach dem individuellen Krankheitsrisiko, sondern nach der Höhe des Gehaltes. Die Leistungen sind dagegen bis auf das Krankengeld identisch. Die Folge: Die Gesunden zahlen für die Kranken, die Jungen für die Alten, die Bezieher hoher Einkommen für die Geringverdiener.
|
|||||||||
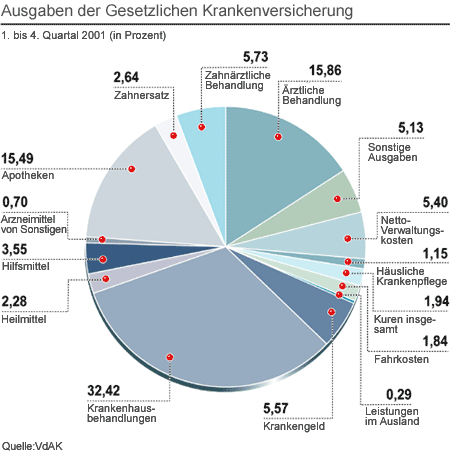
| Ausgaben der Gesetzlichen Krankenversicherung. |
Gesetzliche Grundlage der Krankenversicherung ist im Wesentlichen das so genannte Sozialgesetzbuch, in dem der gesamte Aufbau der GKV geregelt ist. Dennoch handelt es sich nicht um eine staatliche Versicherung. Stattdessen ist die GKV nach dem Prinzip der Selbstverwaltung organisiert. So existiert in jeder Krankenkasse ein Verwaltungsrat, dessen Mitglieder bei den Sozialwahlen von den Versicherten bestimmt werden. Der Verwaltungsrat bestellt einen hauptamtlichen Vorstand, trifft alle Entscheidungen von grundsätzlicher Bedeutung, beschließt die Satzung und entscheidet über die Höhe des Beitragssatzes. Die Krankenkassen arbeiten wiederum mit der Ärzteschaft in der so genannten Gemeinsamen Selbstverwaltung zusammen. Eines der wichtigsten Gremien ist hier der Bundesausschuss der Ärzte und Krankenkassen. Er beschließt unter anderem, welche Behandlungsmethoden von den gesetzlichen Krankenkassen bezahlt werden.
Die Kassenärzte haben im System der GKV eine besondere Verantwortung. Sie besitzen ein Monopol auf die Behandlung von Kassenpatienten. Dafür müssen sie im Gegenzug garantieren, überall in Deutschland für eine ausreichende medizinische Versorgung zu sorgen (Sicherstellungsauftrag). Die Verwaltung für die Kassenärzte haben die 23 Kassenärztlichen Vereinigungen (KV) inne. Sie schließen für alle Kassenärzte eines Bezirkes so genannte Kollektivverträge mit den Krankenkassen über Leistungen und Honorare ab. Die Kassen überweisen dann die vereinbarten Mittel an die KV. Der einzelne Arzt rechnet seine Arbeit also nicht mit den einzelnen Krankenkassen, sondern mit seiner KV ab.
|
|||||||||
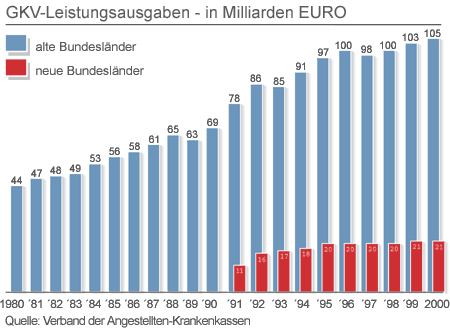
| GKV-Leistungsausgaben. |
Wie die Leistungen in Geld umgerechnet werden, ist ein hochkomplizierter Vorgang, der vereinfacht dargestellt so abläuft: Jede Kassenleistung wird in Punkte umgerechnet. Grundlage ist dabei der für alle Kassenärzte verbindliche „Einheitliche Bewertungsmaßstab“, in dem für jede Untersuchung und Behandlung eine Kennziffer und eine Punktzahl festgelegt ist. Ein Hausbesuch ist zum Beispiel 400 Punkte wert. Zum Ende eines Quartals wird der von den Kassen an die Kassenärztlichen Vereinigungen überwiesene Pauschalbetrag durch die Summe aller erbrachten Punkte geteilt. Je mehr Leistungen erbracht werden, desto geringer fällt also der Punktwert aus. Ein Beispiel: Ein Hausbesuch bringt 400 Punkte, 1 Punkt ist etwa 4 Cent wert, so dass der Arzt für diese Leistung etwa 16 Euro erhält.
Kompliziert gestaltet sich auch das Zusammenspiel der verschiedenen Krankenkassen. Ein besonderer Ausgleichsmechanismus – der so genannte Risikostrukturausgleich (RSA) – sorgt dafür, dass diejenigen Kassen, die viele Alte und Kranke versichert haben, Geld von den Kassen erhalten, die mehrheitlich Junge und Gesunde als Versicherte haben. Das ist notwendig, da in Deutschland keine gesetzliche Krankenkasse einen Antrag auf Mitgliedschaft ablehnen darf, egal wie hoch das Krankheitsrisiko des Antragstellers ist. Mit dem RSA, durch den jährlich fast 15 Milliarden Euro umverteilt werden, wird verhindert, dass etwa Krankenkassen nur auf Grund ihrer günstigen Mitgliederstruktur niedrige Beitragssätze anbieten können, während andere Krankenkassen wegen einer ungünstigeren Mitgliederstruktur hohe Sätze kassieren müssten.
Strikt reglementiert ist in Deutschland zudem der Arzneimittelhandel. Arzneimittel dürfen nur über Apotheken abgegeben werden. Um eine flächendeckende Versorgung sicher zu stellen, ist zudem der Wettbewerb eingeschränkt. Auch ist der Versandhandel verboten. Zudem dürfen nur ausgebildete Apotheker eine Apotheke führen. Darüber hinaus sind die Preisspannen beim Großhandel und den Apotheken gesetzlich festgelegt. Die Pharmafirmen können die Preise für Arzneimittel jedoch frei festlegen. Die GKV als größter „Kunde“ bedient sich allerdings einiger Schutzmechanismen, damit die Preise nicht willkürlich nach oben geschraubt werden können. So existieren für viele Arzneimittel so genannte Festbeträge. Das ist die maximale Summe, die die gesetzlichen Kassen für ein bestimmtes Medikament erstatten.
|
|||||||||
| Beitragsentwicklung in der GKV. |
Dass dieses System nicht effizient genug arbeitet , ist zwischen allen Parteien unumstritten. Untersuchungen belegen, dass es eine Über-, Unter- und Fehlversorgung sowie eine mangelnde Verzahnung in der Versorgung gibt. Beispiel Brustkrebs: Studien sagen, dass 200.000 Brustkrebsdiagnosen falsch sind. 100.000 Frauen müssen sich daher unnötigen Operationen unterziehen. 3.000 Frauen sterben jährlich, weil sie falsch oder unzureichend behandelt wurden. Außerdem fehlen Anreize für kostenbewusstes Verhalten.
Seit 25 Jahren haben sich Gesundheitsminister aus unterschiedlichen Parteien daran versucht, die gesetzliche Krankenversicherung dauerhaft zu reformieren. Erreicht wurden lediglich Verschnaufpausen, die Kosten und damit die Beitragssätze laufen weiter davon.
Einig sind die Parteien, dass ein weiterer Anstieg der Krankenversicherungsbeiträge und damit der Lohnnebenkosten vermieden werden muss. Unstrittig ist auch, dass die mangelnde Effizienz vor allem durch mehr Transparenz und mehr Wettbewerb im System behoben werden kann. Nur in einigen Punkten gibt es bereits grundsätzliche Übereinstimmung, etwa bei der Abschaffung des komplizierten Punktesystems.
Abgesehen von den Strukturfragen steht das Gesundheitssystem vor einer weiteren Herausforderung: Die Bevölkerung wird immer älter. Eine oft vertretene These lautet, damit explodierten zwangsläufig die Kosten . Denn die moderne Medizin entwickele immer mehr neue Therapien für immer mehr alte und damit häufiger kranke Menschen. Weil so die Zahl der behandelbaren Krankheiten und der einzelne Behandlungsumfang deutlich ansteige, würden die Kosten automatisch in die Höhe getrieben.
T.Szent-Ivanyi
Die Eckpunkte der Gesundheitsreform
| Der Hausarzt wird aufgewertet und soll als „Lotse“ im Gesundheitswesen wirken. Wer sich verpflichtet, immer erst den Hausarzt zu konsultieren und sich gegebenenfalls von diesem zum Facharzt überweisen zu lassen, wird bei den Zuzahlungen entlastet. | ||
| Das starre Vertragssystem in der gesetzlichen Krankenversicherung wird gelockert. Neben den Kollektivverträgen zwischen Kassenärztlichen Vereinigungen und Krankenkassen sind künftig auch Einzelverträge zwischen Fachärzten und Kassen möglich. | ||
| Ein neues „Zentrum für Qualität in der Medizin“ soll eine Art „Stiftung Warentest“ im Gesundheitswesen werden. Die Einrichtung soll staatsfern und von Interessengruppen unabhängig organisiert werden und Behandlungsleitlinien für die wichtigsten Volkskrankheiten entwickeln und eine Kosten-Nutzen-Analyse von Medikamenten vornehmen. | ||
| Künftig soll es auf Bundesebene einen Patientenbeauftragten geben. | ||
| Einführung einer Patientenquittung und einer elektronischen Gesundheitskarte, auf der Behandlungen, Überweisungen und Rezepte gespeichert werden. | ||
| Krankenkassen erhalten die Möglichkeit, durch Boni die Teilnahme der Versicherten an Präventionsprogrammen oder Vorsorgeuntersuchungen zu fördern. | ||
| Möglichkeit der Errichtung von Gesundheitszentren nach dem Vorbild der DDR-Polykliniken. | ||
| Öffnung der Kliniken für hoch spezialisierte ambulante Leistungen. | ||
(Quelle: Bundesministerium für Gesundheit und soziale Sicherung)
Solidarische
Finanzierung sichern
Gudrun Schaich-Walch, SPD
|
||||||||||
| Gudrun Schaich-Walch. | ||||||||||
gudrun.schaich-walch@bundestag.de
www.gudrun-schaich-walch.de
In Deutschland verlassen sich über 70 Millionen Frauen, Männer und Kinder auf die solidarisch finanzierte gesetzliche Krankenversicherung. Nur in einem solchen System besteht der Zugang zu medizinischen Leistungen für alle unabhängig vom Einkommen.
Die gesetzliche Krankenversicherung muss angesichts der demografischen Veränderungen, des medizinisch-technischen Fortschritts, aber auch der wirtschaftlichen und gesellschaftlichen Veränderungen auf die Zukunft vorbereitet werden. Die bestehenden Strukturen müssen stärker als bisher an den tatsächlichen Versorgungsnotwendigkeiten ausgerichtet, vorhandene Ineffizienzen müssen beseitigt werden. Gleichzeitig muss die langfristige Finanzierung gesichert werden.
Wichtige Elemente unserer Gesundheitsreform sind:
| weitere Stärkung der Prävention, | ||
| Verbesserung der Qualität und Wirtschaftlichkeit der Leistungserbringung, | ||
| Verbesserung der Transparenz des Leistungsgeschehens, | ||
| die freie Arztwahl soll erhalten bleiben, | ||
| Veränderung der Vergütung im fachärztlichen niedergelassenen Bereich in Richtung Fallpauschalen, um gleiche Anreize und Bedingungen wie im stationären Sektor herzustellen, | ||
| Stärkung der Rolle des Hausarztes in Richtung Koordination der Behandlung, | ||
| Weiterentwicklung des Vertragsrechts mit dem Ziel einer größeren Vertragsfreiheit, | ||
| grundsätzliche Neuorientierung in der Arzneimittelversorgung mit Ziel einer Liberalisierung des Marktes, | ||
| Änderung des Organisationsrechts der gesetzlichen Krankenkassen. | ||
| Bei der Finanzierung der gesetzlichen Krankenversicherung sind Schritte einzuleiten, die zu einer Stabilisierung der Beitragssätze führen. | ||
Die Einnahmenseite
stärken
Annette Widmann-Mauz, CDU/CSU
|
||||||||||
| Annette Widmann-Mauz. | ||||||||||
annette.widmann-mauz@bundestag.de
www.widmann-mauz.de
Die gesetzliche Krankenversicherung (GKV) befindet sich in einer schweren Krise. Trotz gestiegener Beiträge spüren die Versicherten die Vorenthaltung medizinischer Leistungen. Nullrunden führen zu einer Einschränkung der ärztlichen Therapiefreiheit. Die Bürokratisierung der Medizin raubt Ärzten und Pflegekräften die Zeit für die Versorgung. Leidtragende sind die Patienten.
Allein mit Strukturveränderungen wird der Abbau des Defizits von mindestens drei Milliarden Euro und eine Stabilisierung der GKV-Finanzen nicht gelingen. Wir müssen die Einnahmenseite stärken und die Belastungen gerecht verteilen. Deshalb sind versicherungsfremde Leistungen aus der GKV auszugliedern. Dadurch könnte der Beitrag um 0,47 Punkte gesenkt werden. Krankengeld und beitragsfreie Familienversicherung stehen nicht zur Disposition.
Zudem muss die Eigenvorsorge der Versicherten gestärkt und über private Zusatzversicherungen ergänzt werden. Außerdem ist zu prüfen, inwieweit die Finanzierung zahnärztlicher Behandlungen und des Zahnersatzes in die Eigenverantwortung der Versicherten überführt werden kann.
Um die Solidargemeinschaft nicht zu überfordern, soll das Zuzahlungssystem vereinfacht und durch verhaltenssteuernde Zuzahlungen oder sozial gestaffelte Selbstbehalte ersetzt werden. Erforderlich sind ferner
| mehr Transparenz von Qualität und Kosten der Leistungen durch eine Patientenquittung und die Möglichkeit zur Kostenerstattung, | ||
| größere Entscheidungsfreiheiten der Versicherten bei den Versicherungskonditionen, | ||
| stärkere Beteiligungsrechte von Versicherten in den Gremien der Kassen, | ||
| mehr Wettbewerb zwischen Krankenkassen und Leistungserbringern mit dem Ziel einer hochwertigen medizinischen Versorgung sowie | ||
| eine Verbesserung von Prävention und Gesundheitsförderung (Bonus-System). | ||
Die Union setzt einem von Rationierung und staatlichem Dirigismus geprägten Gesundheitswesen ein freiheitliches und pluralistisches gegenüber.
Potenziale für mehr
Qualität freisetzen
Birgit Bender, Bündnis 90/Die Grünen
|
||||||||||
| Birgit Bender. | ||||||||||
info@biggi-bender.de
www.biggi-bender.de
Wenn wir auch künftig eine hoch entwickelte Gesundheitsversorgung und bezahlbare Beitragssätze haben wollen, müssen wir die Potenziale für mehr Qualität und Wirtschaftlichkeit in unserem Gesundheitswesen freisetzen. Ansonsten wird jede Veränderung auf der Finanzierungsseite der gesetzlichen Krankenversicherung immer nur ein kurzes Atemholen ermöglichen, bevor der finanzielle Druck auf die Beitragszahlerinnen und Beitragszahler wieder zunimmt.
Die Eckpunkte für die Gesundheitsreform 2003 weisen in die richtige Richtung. Durch mehr Qualitätssicherung, mehr Wahlmöglichkeiten und die Flexibilisierung des Vertragsrechts zwischen Krankenkassen und Ärzten werden die Strukturen unseres Gesundheitswesen nachhaltig verbessert werden. Die Neuordnung des Arzneimittelmarkts wird die Transparenz und die Wirtschaftlichkeit der Arzneimittelversorgung erheblich steigern.
Für Bündnis 90/Die Grünen wird besonders im Vordergrund stehen, die Rolle von Versicherten und Patienten in unserem Gesundheitssystem aufzuwerten. Wir wollen Versicherten- und Patientenvertreter einbeziehen, wenn über die Versorgungsangebote und Versorgungsstrukturen des Gesundheitswesens entschieden wird. Durch mehr Wettbewerb und Direktverträge zwischen Kassen und innovativen Anbietern wollen wir eine größere Angebotsvielfalt und mehr Wahlmöglichkeiten für die Versicherten ermöglichen. Die Patienten sollen sich zwischen unterschiedlichen Behandlungswegen, Versorgungsformen und Gesundheitseinrichtungen entscheiden können. Denn: Für die Zukunftsfähigkeit unseres Gesundheitssystems wird es vor allem auf gut informierte, selbstbewusste Versicherte und Patienten ankommen.
Für mehr
Eigenverantwortung
Dieter Thomae, FDP
|
||||||||||
| Dieter Thomae. | ||||||||||
dieter.thomae@bundestag.de
www.dieterthomae.de
Die Bilanz rot-grüner Gesundheitspolitik nach vier Jahren Regierungstätigkeit ist niederschmetternd. Die Versicherten haben nicht nur unter einer schlechteren medizinischen Versorgung zu leiden, sondern auch unter der immer stärkeren finanziellen Belastung durch steigende Beitragssätze. Rot-Grün hat die Augen vor den Problemen aus der demographischen Entwicklung, dem medizinischen Fortschritt, der sinkenden Lohnquote, den gestiegenen Ansprüchen an Qualität und Gestaltungsmöglichkeiten sowie der Tatsache verschlossen, dass Deutschland mittlerweile in Europa das Schlusslicht bei der wirtschaftlichen Entwicklung ist. Um aus diesem Dilemma wieder herauszukommen, brauchen wir auch in der Gesundheitspolitik eine grundlegende Reform.
Die Eckpunkte, wie eine solche Reform auf der Ausgabenseite aussehen soll, hat Gesundheitsministerin Ulla Schmidt nun vorgestellt. Sie summieren im Prinzip die Vorschläge, die seit Monaten scheibchenweise an die Öffentlichkeit geraten sind. Ein schlüssiges Konzept ist leider wieder nicht erkennbar.
Positiv zu bewerten ist aber, dass eine Verzahnung mit der Reformierung der Einnahmenseite erfolgen soll, die zurzeit von der Rürup-Kommission erarbeitet wird. Es wird sich allerdings noch zeigen, ob der Zeitrahmen, der von Herbst dieses Jahres auf Mai zusammengeschmolzen ist, realistisch ist, um tragfähige Vorschläge unterbreiten zu können. Positiv zu bewerten sind auch Formulierungen in dem Papier, die darauf hindeuten, dass die Ministerin sich doch mit staatsferneren Lösungen anfreunden könnte.
Die FDP hat die Regierung immer wieder darauf hingewiesen, dass ein staatlich durchreguliertes Gesundheitssystem der falsche Weg ist. Stattdessen brauchen wir mehr Eigenverantwortung, Wahlfreiheit, Wettbewerb und Transparenz.
Es wird sich in den nächsten Wochen zeigen, ob die Bundesregierung bereit ist, eine solche Gesundheitsreform zum Wohl der Patienten auf den Weg zu bringen.